© 2024 Dott. Scotti Fabrizio - P.IVA 03393000967


L’Exotropia è una forma di strabismo in cui gli occhi deviano e si rivolgono verso l’esterno.
Può essere
– Essenziale infantile
– Intermittente
– consecutiva
EXOTROPIA ESSENZIALE INFANTILE
L’Exotropia Essenziale Infantile è uno strabismo a grande angolo in cui l’occhio è deviato verso l’esterno sin dalla nascita, la cui causa è sconosciuta. È associata ad ambliopia e a sindromi craniofacciali (teleorbitismo, Sindrome di Crouzon, Sindrome di Apert,), alterazioni oculari, deficit del Sistema Nervoso Centrale e Paralisi Cerebrali Infantile.
EXOTROPIA INTERMITTENTE
Per exotropia intermittente s’intende uno strabismo nel quale un occhio devia verso l’esterno occasionalmente.
Solitamente si manifesta in bambini tra uno e dieci anni di età, la cui frequenza e intensità tendono ad aumentare con l’età del paziente.
Lo strabismo può colpire uno o entrambi gli occhi.
La visione doppia compare raramente in quanto i bambini affetti da questa forma di strabismo sopprimono l’immagine dell’occhio deviato.
Il trattamento consiste in:
EXOTROPIA CONSECUTIVA
L’Exotropia Consecutiva è un’evoluzione spontanea o iatrogena di una esotropia.

Il dolore oculare può essere grave e penetrante, fastidioso o pulsante, oppure si può percepire solo una lieve irritazione della superficie oculare o come se si avesse un corpo estraneo nell’occhio. Molte cause di dolore oculare provocano anche arrossamento dell’occhio.
Possono essere presenti altri sintomi a seconda della causa del dolore oculare, come ad esempio offuscamento visivo, protusione oculare o prurito.
CAUSE COMUNI

I disturbi che causano dolore oculare possono essere divisi:
I disturbi corneali sono nel complesso la causa più comune di dolore oculare, in particolare
Tuttavia, la maggior parte dei disturbi corneali può provocare dolore all’occhio.
Una sensazione di corpo estraneo può essere causata da un disturbo della congiuntiva o della cornea.
SEGNALI DI ALLARME
Nei soggetti con dolore oculare, determinati sintomi e caratteristiche possono essere fonte di preoccupazione. Tra queste troviamo:
QUANDO RIVOLGERSI DALL’OCULISTA
I soggetti con dolore intenso, arrossamento oculare o segnali d’allarme (vomito, aloni intorno alle luci, febbre, chiarezza visiva ridotta, protrusione dell’occhio e incapacità di muovere l’occhio in tutte le direzioni) devono consultare immediatamente un medico.
PUNTI CHIAVE

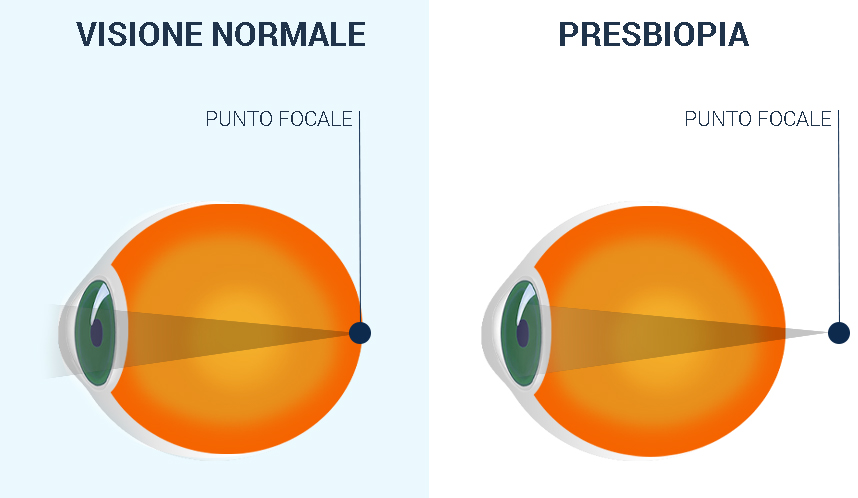

La presbiopia NON è una malattia ma un evento fisiologico che consiste nella difficoltà progressiva di messa a fuoco per vicino.
È dovuta a una perdita della capacità accomodativa naturale dell’occhio, vale a dire la flessibilità del cristallino che modifica la sua forma per mettere a fuoco gli oggetti più vicini e più lontani.
Questo avviene per un progressivo indurimento della parte centrale del cristallino (nucleo), che perde acqua con l’avanzare dell’età e quindi la capacità di accomodamento. In questo modo l’occhio non riesce più a mettere a fuoco le immagini vicine che appaiono sfocate.
L’età è il fattore di rischio più importante per la presbiopia. Generalmente la presbiopia si manifesta dopo i 45 anni e tende ad aggravarsi progressivamente con l’età.
Se la presbiopia si manifesta prima dei 40 anni, potrebbero esserci altre patologie associate come diabete, sclerosi multipla, malattie cardiovascolari, oppure l’uso di farmaci come diuretici, antistaminici, antidepressivi.
Anche un trauma, la mancata correzione di un altro difetto della vista che ha portato il cristallino a fare un lavoro di compensazione, il fumo e l’esposizione a radiazioni possono provocare l’insorgenza di presbiopia.

VABYSMO è un trattamento approvato dalla FDA e della EMA, utilizzato in caso di degenerazione maculare legata all’età essudativa e di edema maculare diabetico, progettato per bloccare sia il VEGF che l’Ang-2 nell’AMD umida e nel DME.
Viene iniettato direttamente nell’occhio.
Al momento attuale non è rimborsabile dall’ Asl.
ATTENZIONE
Le iniezioni come quella per VABYSMO possono causare:
Sebbene non comuni, i pazienti sottoposti a iniezione di VABYSMO hanno avuto problemi gravi, talvolta fatali, correlati a coaguli di sangue, come infarti o ictus (eventi tromboembolici). Tali eventi sono molto rari.
BIBLIOGRAFIA
[1] Bright Focus Foundation. Age-Related Macular Degeneration: Facts & Figures. [Internet; citazione di settembre 2022]. Consultabile all’indirizzo: https://www.brightfocus.org/macular/article/age-related-macular-facts-figures.
[2] Connolly E, et al. Prevalence of age-related macular degeneration associated genetic risk factors and 4-year progression data in the Irish population. Br J Ophthalmol. 2018;102:1691–5.
[3] Yau JWY, et al. Global prevalence and major risk factors of diabetic retinopathy. Diabetes Care. 2012;35:556-64.
[4] Heier JS, et al. The Angiopoietin/Tie pathway in retinal vascular diseases: a review. Retina-J Ret Vit Dis. 2021;41:1-19.
[5] EMA. Highlights of prescribing information, Vabysmo. 2022.
[6] Wells JA, et al. Faricimab in Diabetic Macular Edema: Two-Year Results From the Phase 3 YOSEMITE and RHINE Trials. Presentato in occasione di Angiogenesis, Exudation and Degeneration 2022; 12 febbraio 2022.
[7] Heier, et al. Efficacy, durability, and safety of intravitreal faricimab up to every 16 weeks for neovascular age-related macular degeneration (TENAYA and LUCERNE): two randomised, double-masked, phase 3, non-inferiority trials. The Lancet. 2022; https://doi.org/10.1016/S0140-6736(22)00010-1.
[8] Wykoff et al. Efficacy, durability, and safety of intravitreal faricimab with extended dosing up to every 16 weeks in patients with DME (YOSEMITE and RHINE): two randomised, double-masked, phase 3 trials. The Lancet. 2022; https://doi.org/10.1016/S0140-6736(22)00018-6.
[9] Khanani A, et al. Faricimab in Neovascular Age-Related Macular Degeneration: Year 2 Efficacy, Safety, and Durability Results From the Phase 3 TENAYA and LUCERNE Trials. Presentato in occasione del congresso scientifico annuale dell’American Society of Retina Specialists del 2022; 14 luglio 2022.
[10] FDA. Highlights of prescribing information, Vabysmo. 2022.
[11] MHRA approves faricimab through international work-sharing initiative. [Internet; citazione di settembre 2022]. Consultabile all’indirizzo: https://www.gov.uk/government/news/mhra-approves-faricimab-through-international-work-sharing-initiative.
[12] Chugai Obtains Regulatory Approval for Vabysmo, the First Bispecific Antibody in Ophthalmology, for Neovascular Age-related Macular Degeneration and Diabetic Macular Edema. [Internet; citazione di settembre 2022]. Consultabile all’indirizzo: https://www.chugai-pharm.co.jp/news/cont_file_dl.php?f=220328eVabysmo_DME_nAMD_approval.pdf&src=[%0],[%1]&rep=130,909
[13] Dati in archivio di Roche.
[14] Clinical Trials.gov. A Study to Evaluate the Long-Term Safety and Tolerability of Faricimab in Participants With Neovascular Age-Related Macular Degeneration (AVONELLE-X). [Internet; citazione di settembre 2022]. Consultabile all’indirizzo: https://clinicaltrials.gov/ct2/show/NCT04777201.
[15] Clinical Trials.gov. A Study to Evaluate the Long-Term Safety and Tolerability of Faricimab in Participants With Diabetic Macular Edema (Rhone-X). [Internet; citazione di settembre 2022]. Consultabile all’indirizzo: https://clinicaltrials.gov/ct2/show/NCT04432831.
[16] Clinical Trials.gov A study to evaluate the efficacy and safety of faricimab in participants with macular edema secondary to central retinal or hemiretinal vein occlusion (COMINO). [Internet; citazione di settembre 2022]. Consultabile all’indirizzo: https://clinicaltrials.gov/ct2/show/NCT04740931.
[17] Clinical Trials.gov A study to evaluate the efficacy and safety of faricimab (RO6867461) in participants with macular edema secondary to branch retinal vein occlusion (BALATON). [Internet; citazione di settembre 2022]. Consultabile all’indirizzo: https://clinicaltrials.gov/ct2/show/NCT04740905.
[18] Clinical Trials.gov. A study to investigate faricimab treatment response in treatment-naïve, underrepresented patients with diabetic macular edema (ELEVATUM). [Internet; citazione di settembre 2022]. Consultabile all’indirizzo: https://clinicaltrials.gov/ct2/show/NCT05224102.
[19] All About Vision. Macula Lutea. [Internet; citazione di settembre 2022]. Consultabile all’indirizzo: https://www.allaboutvision.com/resources/macula.
[20] Pennington KL, et al. Epidemiology of age-related macular degeneration (AMD): associations with cardiovascular disease phenotypes and lipid factors. Eye and Vision. 2016;3:34.
[21] Little K, et al. Myofibroblasts in macular fibrosis secondary to neovascular age-related macular degeneration-the potential sources and molecular cues for their recruitment and activation. EBioMedicine. 2018;38:283-91.
[22] Wong WL, et al. Global prevalence of age-related macular degeneration and disease burden projection for 2020 and 2040: a systematic review and meta-analysis. Lancet Glob Health. 2014;2:106–16.
[23] Park SJ, et al. Extent of exacerbation of chronic health conditions by visual impairment in terms of health-related quality of life. JAMA Ophthalmol. 2015;133:1267-75.
[24] National Eye Institute. Facts about diabetic eye disease [Internet; citazione di settembre 2022]. Consultabile all’indirizzo: https://nei.nih.gov/health/diabetic/retinopathy.
[25] Liu E, et al. Diabetic macular oedema: clinical risk factors and emerging genetic influences. Clin Exp Optom. 2017;100:569-76.
[26] FDA. Highlights of prescribing information, Susvimo. 2021.
[27] FDA. Highlights of prescribing information, Lucentis. 2006.
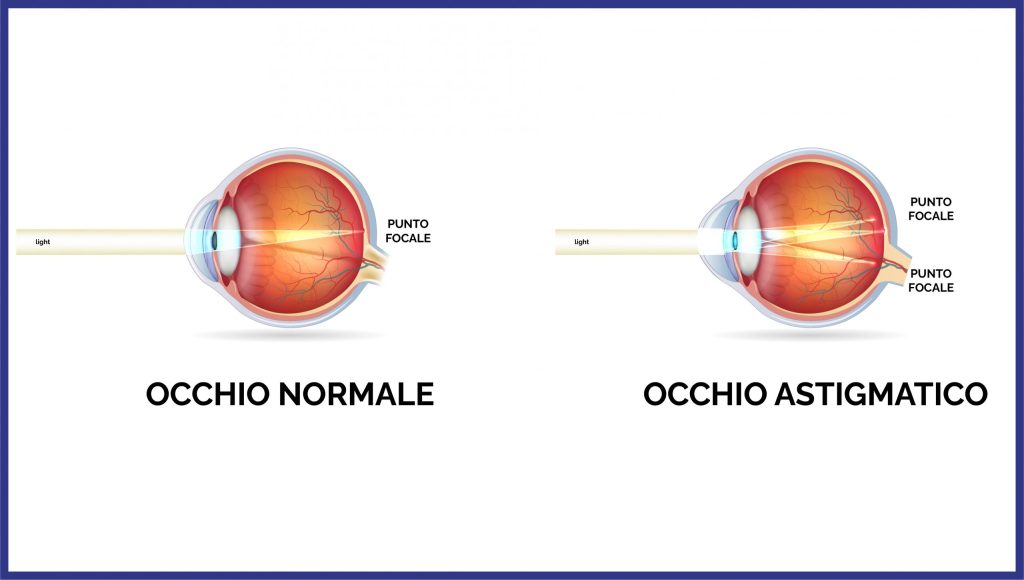

L’ astigmatismo è un difetto dell’occhio molto comune e generalmente facilmente curabile che dipende dalla forma della cornea, che non è simile a quella di un pallone da calcio, ma è più simile a quella di un pallone da rugby.
L’astigmatismo peggiora la vista sia da lontano che da vicino e non ha rapporti con l’età del paziente come la presbiopia.
Fondamentale è la visita oculistica completa in cui possono essere eseguiti anche altri esami per completare la diagnosi come:
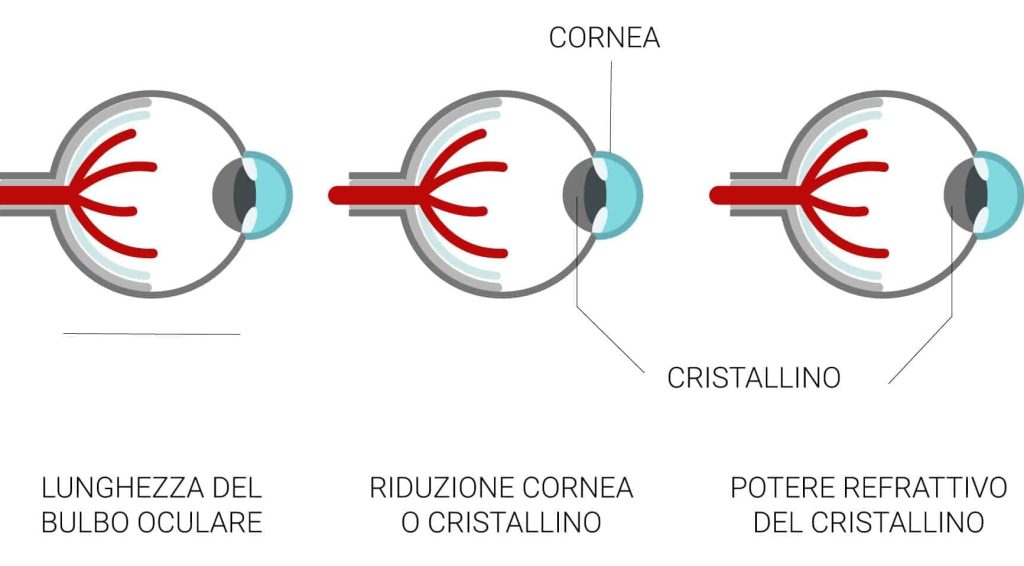

L’ipermetropia è un difetto di refrazione per il quale la vista degli oggetti vicini risulta maggiormente sfocata rispetto a quelli lontani; a volte è possibile vedere nitidamente gli oggetti molto distanti nelle ipermetropie lievi, ma nel caso delle ipermetropie elevate anche questi risultano sfocati.
Le cause possibili della malattia sono tre: una curvatura corneale insufficiente, un cristallino mal formato o l’occhio troppo corto.
Inizialmente, in adolescenza o in giovinezza, l’ipermetropia è abitualmente asintomatica, mentre nelle ipermetropie gravi dei bambini e negli adulti e anziani la sintomatologia è più evidente in questi per il venir meno dell’accomodazione.
L’ipermetrope ha difficoltà a guardare oggetti vicini. Spesso questa difficoltà visiva è accompagnata da alcuni sintomi quali:
Non bisogna sottovalutare l’ipermetropia nei bambini perché il continuo sforzo dell’occhio potrebbe provocare uno strabismo o lo sviluppo di occhio pigro, oltre che cefalee ricorrenti e difficoltà di apprendimento.
La chirurgia refrattiva comprende tutte le procedure (PRK, Femto-LASIK, lensectomia refrattiva) utilizzate per correggere i problemi di vista quali miopia, ipermetropia, astigmatismo e presbiopia con lo SCOPO di eliminare o ridurre sensibilmente il difetto refrattivo oculare in modo di far si che il paziente possa avere una visione senza l’ausilio di protesi ottiche.
È IMPORTANTE sottolineare che questi interventi non intervengono sulla storia naturale della concomitanti condizioni patologiche preesistenti che potranno evolvere indipendentemente dal laser effettuato; né elimina le complicanze che tendono ad associarsi alle ametropie.
LENSECTOMIA REFRATTIVA o FACOREFRATTIVA


Un’opzione concreta nella correzione di difetti visivi non trattabili con il laser e in alcuni casi di cataratta, è rappresentato dalla sostituzione del cristallino naturale con uno artificiale (lensectomia refrattiva). La lente intraoculare (LENTE PREMIUM) non provoca allergia o “rigetto”, non richiede cure o manutenzione né impatta sull’aspetto estetico o sulla visione naturale e non perde mai la sua trasparenza.
In caso di presbiopia si utilizzano lenti multifocali o Edof (extended depth of focus) non difrattive a profondità di fuoco esteso che permettono la corretta messa a fuoco anche da vicino.
L’operazione dura circa un quarto d’ora circa e non è dolorosa. Si esegue in anestesia locale ed in modo ambulatoriale. Quando si devono operare i due occhi è opportuno un intervallo di alcuni giorni.
L’intervento non può garantire di ottenere la visione massima senza occhiali e non ha lo scopo di determinare un aumento della vista rispetto a quella ottenibile con gli occhiali o con le lenti a contatto.
POSSIBILI COMPLICANZE : L’operazione di Facorefrattiva è più invasiva degli interventi di chirurgia refrattiva eseguiti con il Laser ad eccimeri. Tra i rischi, l’infezione e l’infiammazione sono le maggiori complicanze rispetto alle tecniche laser.
Un fenomeno fisiologico e conseguenziale all’intervento di Facorefrattiva (avviene da qualche mese a qualche anno dopo) è l’opacità della capsula posteriore contenente il cristallino artificiale (detta cataratta secondaria).
In questi casi si può intervenire ambulatorialmente attraverso un laser indolore e definitivo (CAPSULOTOMIA YAG LASER)
GLI ESAMI PRE-OPERATORI
Gli esami indispensabili che è necessario effettuare durante una visita oculistica specialistica per lensectomia refrattiva sono:
Esami aggiuntivi possono essere richiesti come approfondimento e completamento della visita
PRIMA DELLA VISITA è fondamentale sospendere l’utilizzo delle lenti a contatto almeno 15-20 giorni prima della visita in modo da permettere una misurazione precisa della refrazione e di avere un quadro anatomico adeguato e inalterato.
CANDIDATI IDEALI


Per MACULOPATIA si intende qualsiasi malattia dell’occhio che colpisce la macula, l’area che si trova al centro della retina e che serve alla visione distinta centrale deputata alla visione distinta (leggere, scrivere,infilare l’ago, riconoscere un volto…) e al riconoscimento dei colori, grazie alla massima densità di fotorecettori (principalmente coni) e all’organizzazione delle connessioni nervose.
Le maculopatie si possono distinguere in ereditarie e acquisite.
Le forme ereditarie sono le seguenti:
Le forme acquisite, invece, includono:
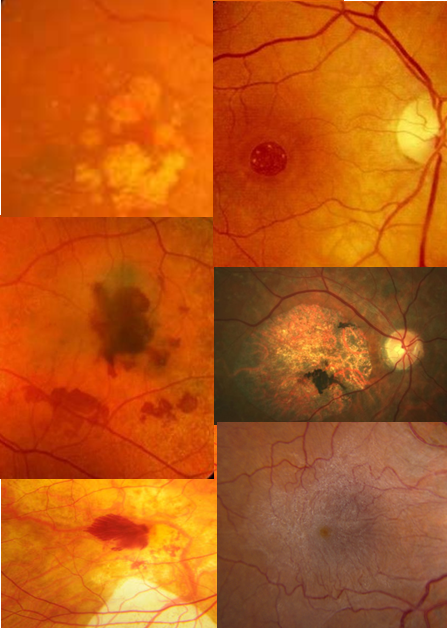

SINTOMI
DIAGNOSI
La diagnosi precoce delle maculopatie è molto importante, poiché sono disponibili alcuni trattamenti che possono ritardare o ridurre la gravità del processo patologico.
Quindi è indispensabile fare una visita oculistica con urgenza per valutare lo stato di salute e la funzionalità maculare.
Durante la visita verranno valutate, oltre la pressione oculare, sia la funzione visiva (acuità visiva) che il fondo oculare
Al fine di diagnosticare correttamente una maculopatia, il paziente può essere sottoposto anche ad esami strumentali, come:
TERAPIE
Il trattamento dipende dal tipo di maculopatia.
CONSIGLI UTILI DI PREVENZIONE
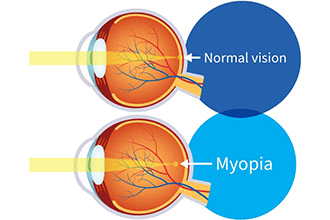
Col termine “MIOPIA” si indica un difetto visivo che consiste nella difficoltà di mettere a fuoco gli oggetti lontani.
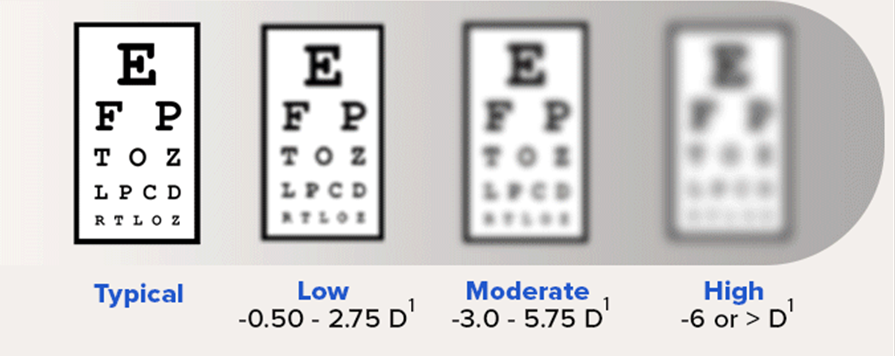

Nella miopia, l’immagine osservata non viene messa a fuoco sulla retina, ma converge davanti ad essa con conseguente visione sfocata e distorta da lontano, mentre la capacità di vedere da vicino può essere buona.

Oggi, questa patologia, in virtù dello stile di vita caratteristico dei Paesi industrializzati è in costante aumento: entro metà secolo in Italia, così come nel resto d’Europa, il 75-80% della popolazione sarà miope. Quando la miopia è di tipo medio-grave, ossia supera le 6 diottrie, comporta un rischio maggiore di sviluppare problematiche ulteriori: distacco della retina, glaucoma, maculopatie


La miopia si evidenzia tra gli otto ed i dodici anni d’età (età scolare), tende a peggiorare con lo sviluppo corporeo durante l’adolescenza e si stabilizza intorno ai 20-25 anni, salvo possano verificarsi variazioni minime più avanti nel corso della vita. In età adulta la miopia può enfatizzarsi per la presenza contemporanea di disturbi del cristallino, come la cataratta e la presbiopia.
Nella maggior parte dei casi, il difetto è acquisito, cioè subentra con il passare degli anni, specialmente in età scolare. Rara è, invece, la miopia congenita, cioè presente sin dalla nascita.
Per quanto riguarda i fattori scatenanti, sempre maggiore importanza sta assumendo la componente ambientale: Il costante sforzo nella visione ravvicinata, oltre a spiegare l’attuale trend di diffusione della miopia, è alla base anche dell’aumento dei casi di strabismo. Sul fronte della prevenzione, è dunque fondamentale che bambini e adolescenti, sempre più assorti nei loro device e impegnati in attività che mettono sotto pressione i muscoli dell’occhio responsabili della visione convergente, trascorrano più tempo all’aperto, “allenando” anche i muscoli che permettono la visione a distanza. E, per raggiungere un piccolo compromesso che metta d’accordo genitori e figli iperconnessi, gli esperti sdoganano tv e console per videogame che, a differenza di smartphone e tablet, implicano una visione più fisiologica, a una distanza di almeno 1,5-2 metri. Anche per questi dispositivi, tuttavia, vale la regola del buon senso e non bisogna eccedere nella dose di esposizione quotidiana.
Prima della pandemia, negli anni 2015-2019 il tasso di miopia misurato tra i bambini di sei anni arrivava al 5,7%. Nel giugno 2020, dopo 5 mesi di confinamento domiciliare, il tasso di miopia in quella fascia di età è salito vertiginosamente al 21,5% e gli scienziati hanno battezzato questo nuovo fenomeno «miopia da quarantena». E proprio a causa delle quarantene per la pandemia, la miopia sta diventando un problema anche per paesi in cui non lo è mai stato, e questo vale anche per quelle zone in cui i ragazzini giocavano molto all’aperto e si sono ritrovati all’improvviso confinati.
Sono un medico oculista ospedaliero e svolgo la libera professione nel mio studio a Cernusco sul Naviglio, in Martesana. Visito privatamente anche in due studi oculistici a Milano e Bergamo. I pazienti si rivolgono a me per regolari controlli della vista o per risolvere problematiche oculari importanti.

